Кератоконус
| Кератоконус | |
|---|---|
| Коническая форма роговицы при кератоконусе | |
| МКБ-10 | H18.6 |
| МКБ-9 | 371.6 |
| OMIM | 148300 |
| DiseasesDB | 7158 |
| MedlinePlus | 001013 |
| eMedicine | oph/104 |
Кератоконус — дегенеративное невоспалительное заболевание глаза, при котором роговица истончается и принимает коническую форму. Кератоконус может привести к серьезному ухудшению зрения. Чаще всего пациенты предъявляют жалобы на светобоязнь, двоение, размазывание изображения. Заболевание является наиболее распространенной формой дистрофии роговицы. Кератоконус поражает примерно одного человека из тысячи, независимо от национальности и места проживания. Диагноз обычно ставится в юности, а наиболее тяжелой стадии течение болезни достигает к двадцати или тридцати годам.
До сих пор кератоконус остаётся малоисследованным заболеванием, неясны причины его возникновения, также не представляется возможным и прогнозировать ход болезни после постановки диагноза. При развитии кератоконуса на обоих глазах, человек может потерять способность управлять автомобилем и даже читать тексты, напечатанные шрифтом традиционного размера. Практически никогда кератоконус не приводит к полной слепоте, а в большинстве случаев зрение можно значительно улучшить при помощи контактных линз. Если заболевание прогрессирует до более тяжелой стадии, может потребоваться хирургическая операция. Оставаясь загадкой для врачей, кератоконус уже не является для пациентов проблемой настолько серьезной, какой был до разработки методов терапии, контактной коррекции и появления микрохирургии.
История[править | править код]

Ещё в 1748 году германский окулист Бурхард Маухарт (Burchard Mauchart) в своей докторской диссертации описал пациента с неизвестной болезнью глаз, которую он назвал «staphyloma diaphanum». Однако первое подробное описание кератоконуса, отделившее его от других эктазий роговицы, представил в 1854 году британский врач Джон Ноттингем (John Nottingham).[1] Сообщив об известных ему случаях «конической роговицы», он выделил несколько ставших классическими симптомов: полиопия, потеря прочности роговицы, трудность в подборе очков для пациента. В 1859 году британский хирург Уильям Боуман (William Bowman) для диагностики кератоконуса использовал офтальмоскоп, недавно изобретенный германским врачом и физиком Германом Гельмгольцем.[2] Он описал, под каким углом наклона зеркальца лучше всего видна коническая форма роговицы. Боуман также попытался хирургическим путём восстановить зрение пациента, зацепив радужную оболочку тонким крючком, продетым сквозь роговицу, и стягивая зрачок в вертикальную щель, подобную зрачковой щели у кошек. Он сообщил об успешной операции у 18-летней женщины, которая до того не могла сосчитать количество пальцев с расстояния 20 сантиметров. К моменту появления работы швейцарского офтальмолога Иоганна Хорнера (Johann Horner) «По поводу лечения кератоконуса», название болезни уже было общепринятым.[3] Методы лечения того времени были разработаны под руководством ведущего германского офтальмолога Альберта фон Грэфе. Роговицу прижигали раствором нитрата серебра для восстановления ее нормальной формы и прикладывали под плотную повязку ткань, пропитанную вызывающим митоз составом. Изобретенная в 1888 году контактная линза сразу нашла применение в коррекции зрения при кератоконусе. Французский врач Юджин Кальт (Eugene Kalt) создал из стекла склеральную оболочку, сдавливающую роговичный конус.[4] С начала XX века, исследования кератоконуса позволили лучше понять это заболевание и расширить выбор методов лечения.
Симптомы[править | править код]
Болезнь начинает проявляться в том, что человек замечает небольшую размытость очертаний предметов и обращается за помощью к окулисту. Симптомы кератоконуса на ранних стадиях зачастую не позволяют отличить его от других, более часто встречающихся дефектов рефракции. По мере развития болезни зрение ухудшается, иногда довольно быстро. Вне зависимости от дистанции, острота зрения становится неудовлетворительной, ночное зрение при этом намного слабее дневного. Иногда один глаз видит гораздо хуже другого. На поздних стадиях может развиться светобоязнь, чувство постоянного утомления глаз из-за необходимости щуриться, зуд в глазах. При этом боль возникает редко.
Изображения предметов при начале болезни двоятся, потом количество «фальшивых» изображений растет, этот классический симптом кератоконуса называется «монокулярная полиопия» и наиболее заметен при разглядывании светлых объектов на черном фоне. Вместо белой точки на фоне черной страницы, пациент видит несколько точек, рассыпанных в хаотической последовательности. Эта последовательность не меняется день ото дня, но по мере прогрессирования болезни постепенно принимает новые формы. Также пациенты часто отмечают размазывание и неровность очертаний источников света. Из-за истончения роговицы на последних стадиях болезни, эти размазанные очертания могут пульсировать в такт ударам сердца.
Клинические признаки и постановка диагноза[править | править код]
Офтальмолог либо окулист обычно приступает к диагностике без использования специальных инструментов. Он беседует с пациентом, обращая внимание на основные жалобы и субъективные симптомы нарушения зрения, возможные травмы или заболевания, способные повредить глаз, и семейную историю глазных болезней. Затем используется таблица проверки зрения. Иногда на предположение о возможном кератоконусе наводят результаты анализа локальной кривизны роговицы при помощи ручного кератометра.[5] В тяжелых случаях, кривизна роговицы превышает измерительные возможности прибора. Еще один признак может дать скиаскопия, при которой врач направляет луч света на радужную оболочку пациента, и следит за отражением, смещая луч. Кератоконус и некоторые другие болезни создают при этом так называемый «эффект ножниц», когда две отраженные полосы света движутся друг к другу и обратно, словно зубья ножниц. [6]
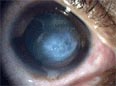
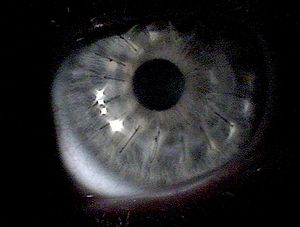
При подозрении на кератоконус, врач проводит осмотр роговицы при помощи щелевой лампы. Если болезнь уже достаточно развилась, такой осмотр позволяет сразу поставить диагноз, не прибегая к более специфичным тестам. Одним из признаков является так называемое «кольцо Флейшера», встречающееся примерно у половины пациентов с кератоконусом.[7] Это кольцо имеет цвет в диапазоне от желто-коричневого до оливково-зеленого, и состоит из отложений оксида железа — гемосидерина — в эпителии роговицы. Кольцо Флейшера бывает трудно разглядеть без синего фильтра. В половине случаев можно наблюдать также полосы Вогта — тонкие линии растяжения на поверхности роговицы.[8] Полосы исчезают при легком нажатии на глаз. Когда конус сильно развит, можно наблюдать «признак Мюнсена» — V-образную выемку, создаваемую роговицей на поверхности нижнего века тогда, когда пациент смотрит вниз. Признак Мюнсена является классическим признаком, и в настоящее время редко служит для диагностики.
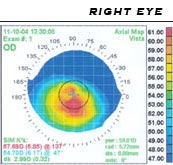
С помощью ручного кератоскопа, или «диска Пласидо», проецирующего на роговицу ряд концентрических кругов, возможен зрительный анализ её кривизны. Более точную диагностику обеспечивает топография роговицы, при которой проецируемый на роговицу специальным аппаратом рисунок анализируется компьютером для расчета топологии ее поверхности. Топографическая карта отражает все неровности и рубцы роговицы, а при кератоконусе отчетливо видно характерное усиление кривизны, обычно расположенное ниже центральной линии. Это особенно важно для ранней диагностики роговицы, когда другие признаки еще не проявились.[9] Сравнивая несколько топографических снимков, можно оценить характер и скорость деформации роговицы.
Когда наличие кератоконуса установлено, его тяжесть оценивается по нескольким критериям:[10][11]
- Степень наибольшей кривизны — варьирует от слабой (менее 45 Диоптр.) до средней (до 52 Диоптр.) и тяжелой (больше 52 Диоптр.)
- Морфология конуса: точечный конус (малого размера — около 5 мм в диаметре, расположен приблизительно по центру), овальный конус (большего размера, расположен ниже центра и провисает), или глобус (затронуто более 75 % роговицы).
- Истончение роговицы — от слабого (роговица толще 506 нм.) до продвинутого (роговица тоньше 446 нм)
Популярность этой системы критериев упала из-за развития технологий получения топографии роговицы.[12]
Эпидемиология[править | править код]
По данным Национального Глазного Института США, кератоконус является самой распространенной формой дистрофии роговицы в Соединенных Штатах, поражая примерно одного из 2000 американцев[13][14], но иногда приводятся и более высокие цифры, вплоть до 1 из 500. Причина разногласий может крыться в сложностях диагностики — некоторые случаи тяжелого астигматизма диагностируются как кератоконус и наоборот. По результатам одного длительного исследования, среднее число вновь заболевших составляет 2 случая на 100000 человек в год.[15] Считается, что кератоконус поражает людей независимо от пола или национальности, но некоторые поздние исследования предполагают большее количество заболеваний у женщин. Данные научной литературы в этом вопросе разнятся. Как правило, кератоконус развивается на обоих глазах, но характер и ход заболевания при этом обычно различен. Немногие случаи одностороннего кератоконуса можно отчасти объяснить тем, что на втором глазу болезнь не достигает клинически заметной стадии. В большинстве случаев, кератоконус возникает сначала на одном, потом на другом глазу, и прогрессирует на обеих глазах.
Прогноз[править | править код]
Кератоконус у большей части пациентов возникает в период начала полового созревания в виде слабого астигматизма и правильно диагностируется лишь спустя некоторое время. Болезнь редко возникает у детей или у взрослых, прошедших половое созревание. Ранний кератоконус связан с большей вероятностью тяжелого течения болезни. Острота зрения меняется то в лучшую, то в худшую сторону на протяжении месяцев после начала болезни, принуждая к частой смене очков, которые в итоге обычно становятся бесполезными, вынуждая воспользоваться контактными линзами. Кератоконус разнообразен — у некоторых больных ход болезни останавливается насовсем или на долгие годы, у других происходит стремительное падение зрения, у третьих фазы стабильности сменяются скачкообразным ускорением недуга. После десяти-двадцати лет с начала возникновения, кератоконус обычно останавливается в развитии.
В тяжелых случаях, выпирание роговицы может привести к локальному разрыву ее внутреннего слоя, десцеметовой оболочки. Водянистая влага передней камеры глаза просачивается внутрь роговицы до того, как десцеметова мембрана успеет затянуться. Пациент ощущает боль и внезапное затуманивание поля зрения, а на роговице появляется молочно-белое пятно. Это явление называется «водянка роговицы». Несмотря на болезненность и неудобство, прозрачность роговицы обычно возвращается спустя шесть-восемь недель. Ускорить процесс восстановления можно с помощью осмотических солевых растворов. Рубцевание роговицы усиливается из-за водянки, иногда это даже делает конус более плоским, облегчая подбор контактных линз. В особенно тяжелых случаях, происходит частичный разрыв роговицы, и на ее поверхности возникает маленькое вспучивание размером с бусину, заполненное жидкостью. Возникает угроза увеличения разрыва и потери глаза, и в таком случае осуществляют экстренную пересадку донорской роговицы.
Патофизиология и причины болезни[править | править код]
Несмотря на большой объем проведенных исследований, этиология кератоконуса остается неразгаданной. По данным Национального Фонда Кератоконуса США, провоцирующие кератоконус факторы включают влияние генов, внешней среды и клеточных патологий. Ключевым патологическим процессом является постепенное разрушение слоя Боумана — мембраны, располагающейся между эпителием и стромой роговицы. Эпителий входит в контакт со стромой, что приводит к клеточным и структурным изменениям. Роговица ослабевает, выпячивается и покрывается рубцами. Также характерно перемежение областей истончения с зонами раневого заживления тканей роговицы.
Искажения зрения возникают по двум причинам — из-за деформации роговицы и вследствие рубцевания ее поверхности. Кривая поверхность разбивает изображение на части, приводя к симптомам монокулярной полиопии, ухудшающейся в темноте, когда зрачок расширяется и открывает для обзора больший участок роговицы. Рубцевание считается одним из следствий деградации роговицы, но, по данным недавнего крупного клинического мультицентрового исследования, вероятность рубцевания возрастает более чем вдвое при использовании контактных линз, вероятно, из-за особой чувствительности больной роговицы к трению.
В ходе ряда исследований роговицы при кератоконусе в ней выявлена усиленная активность разрушающих коллаген энзимов — протеаз. Отмечается также снижение экспрессии ингибиторов протеазы, которые помешали бы энзимам разрушать коллагеновые связки в строме роговицы. Другие исследователи предполагают, что по вине сниженной активности энзима альдегиддегидрогеназы в роговице скапливаются свободные радикалы и другие вещества-оксиданты. Очевидно, что независимо от причины, наносимый роговице ущерб приводит к ее истончению и механическому ослаблению.
Генетическая предрасположенность к возникновению кератоконуса доказана в семейных исследованиях и исследованиях однояйцовых близнецов. Точная цифра, говорящая о частоте возникновения болезни среди близких членов семей больных не ясна, но их риск очевидно выше, чем у населения в целом, и составляет от 6 % до 19 %. Ген, отвечающий за развитие кератоконуса, также не установлен. Данные двух исследований, проведенных в изолированных гомогенных сообществах, разнятся — указываются предполагаемые зоны локализации на хромосомах 16q и 20q. Большинство генетиков сходится на том, что болезнь наследуется по аутосомно-доминантному типу. Люди с болезнью Дауна чаще других заболевают кератоконусом, но причины этой корреляции неизвестны. Кератоконусу сопутствуют атопические заболевания — астма, аллергии, экзема, и зачастую человека поражают сразу все из указанных недугов. Ряд исследований говорит о том, что чрезмерное трение глаз руками ускоряет ход болезни, и пациенты должны избегать физического воздействия на глаза.
Лечение[править | править код]
Контактные линзы[править | править код]
Очки позволяют корригировать слабый астигматизм на ранней стадии кератоконуса, но острота зрения со временем падает, вынуждая пациента использовать контактные линзы.
Эффект от использования линзы возникает благодаря слезной жидкости, заполняющей пространство между роговицей и линзой. Это создает более равномерное преломление света. Для кератоконуса разработано несколько типов линз, подбор которых обычно проходит у офтальмолога, специализирующегося на этой болезни. При неравномерном конусе бывает трудно обеспечить баланс нескольких показателей: оптимальной площади контакта линзы с роговицей, стабильности линзы на поверхности глаза, и степени достигаемой коррекции. Подбор зачастую проходит методом проб и ошибок.
Традиционно, при кератоконусе использовали так называемые «твердые», или жесткие газопроницаемые контактные линзы, хотя производители создавали и специальные, «мягкие», гидрофильные линзы большой толщины. Однако, мягкие линзы, отчасти повторяя форму роговицы, сводят на нет их коррекционный эффект. В качестве решения этой проблемы, были разработаны гибридные линзы с твердым центром и мягкой каймой. Однако такие линзы, как и мягкие, подходят не всем пациентам.
Для некоторых пациентов, приемлемым решением является «двухслойная» комбинация из мягкой и жесткой линз. Существуют специальные наборы, в которых у мягкой линзы на внешней стороне имеется выемка по форме твердой линзы. Подбор двухслойной комбинации требует особого опыта со стороны врача и переносимости со стороны пациента.
Склеральные линзы применяют иногда на поздних стадиях кератоконуса либо при сильной нерегулярности роговицы. Такие линзы покрывают большую часть ее поверхности по сравнению с обычными линзами, что делает их стабильнее. Из-за своего размера, некоторым эти линзы не нравятся, они также могут доставлять больший дискомфорт при ношении, одевании и снимании, но их устойчивость и размер делает их более удобными для применения пожилыми людьми.
Рибофлавин в сочетании с ультрафиолетовым облучением[править | править код]
Новый и пока малораспространенный метод терапии, сочетающий закапывание рибофлавина с последующим 30-минутным облучением глаза ультрафиолетом, показывает хорошие результаты. Облучение приводит к укреплению коллагеновых связей в строме роговицы. Процедура разработана Дрезденским Технологическим Институтом и способна замедлить или остановить течение кератоконуса, а в некоторых случаях, особенно при использовании внутристромальных колец — даже повернуть вспять процесс разрушения роговицы. Клинические испытания процедуры продолжаются, количество прошедших ее пациентов относительно невелико, но предварительные результаты лечения на ранних стадиях кератоконуса обнадеживают. Не избавляя от необходимости контактной коррекции, эта процедура, как надеются ее создатели, позволит останавливать падение зрения и снизит количество пересадок роговицы при кератоконусе.
Хирургическое лечение[править | править код]
Пересадка роговицы[править | править код]
10 %-25 % пациентов с кератоконусом достигают той стадии, когда коррекция зрения невозможна по причине истончения либо рубцевания роговицы, отчасти вызванного линзами. В таком случае, показана сквозная кератопластика, или пересадка роговицы. Около четверти всех пересадок роговицы проводятся для исправления кератоконуса. С помощью инструмента под названием «трепан» хирург удаляет линзовидный пласт роговицы пациента, заменяя его на донорскую роговицу, и закрепляет донорский участок комбинацией из одного сплошного и нескольких индивидуальных швов. В роговице нет кровеносных сосудов, поэтому не требуется подбор донора по группе крови. Существуют так называемые «глазные банки», в которых донорские роговицы проверяются на наличие заболеваний и клеточных нарушений.
Период раннего заживления занимает от четырех до шести недель, а полная стабилизация зрения занимает год и более, однако в долгосрочной перспективе подавляющее большинство трансплантатов прекрасно приживаются. Как сообщает Национальный Фонд Кератоконуса США, сквозная кератопластика является наиболее успешной среди всех процедур трансплантации, и благоприятное приживление наступает в более чем 95 % случаев. Рассасывание продольного шва занимает от трех до пяти лет, а индивидуальные швы обычно снимают под местным наркозом через несколько месяцев после операции.
Сама операция по пересадке выполняется обычно под общим наркозом и требует последующего регулярного наблюдения глаза хирургом на протяжении нескольких лет. Острота зрения зачастую заметно улучшается, к тому же новая, ровная форма роговицы позволяет подобрать пациенту очки или линзы. Основными осложнениями после пересадки являются васкуляризация роговицы и отторжение донорского участка. Потеря зрения при этом крайне редка, хотя могут возникнуть трудности с коррекцией зрения. При тяжелом отторжении, прибегают к повторным пересадкам, они часто оказываются более успешны. Кератоконус обычно не возникает вновь в пересаженной роговице. Небольшое количество зафиксированных случаев объясняют неполным усечением поврежденной роговицы пациента либо некачественным контролем донорской роговицы перед пересадкой. При хорошем начальном заживлении и отсутствии проблем в первые несколько лет после пересадки, долгосрочный прогноз очень благоприятен.
Эпикератофакия[править | править код]
В редких случаях, при кератоконусе проводят частичную кератопластику, или «эпикератофакию». Эпителиальный слой снимают и приживляют на его месту линзообразный участок донорской роговицы. Операция сложна, требует от хирурга особого искусства, и представляет больше проблем в период заживления. Несмотря на это, эпикератофакию иногда проводят тем, кому такая операция показана, в особенности детям.
Сегментные кольцевые имплантаты[править | править код]
Кольцевые сегменты для имплантации в роговицу были разработаны в конце 20 века как альтернатива сквозной кератопластике. Для имплантации делается надрез по периферии роговицы. Две тонких дуги, изготовленных из полиметилметакрилата, внедряются между слоев стромы роговицы по обе стороны зрачка и надрез закрывается. Сегменты оказывают давление, направленное наружу от конуса, и его верхушка оседает, принимая более естественную форму. Установка сегментов проводится амбулаторно под местной анестезией. К достоинствам процедуры можно отнести то, что имплантаты можно удалить в случае неудачной коррекции, а также то, что не происходит удаления тканей пациента.
Существуют две основных марки внутристромальных колец — Intacs и Ferrara rings. Кольца Intacs более плоские и устанавливаются дальше от зрачка, а Ferrara rings по форме похожи на призму. Intacs были одобрены FDA в 1999 как средство коррекции миопии, а в 2004 году было дано разрешение на их использование при кератоконусе. Сегменты Ferrara rings в настоящее время ожидают вердикта FDA. Развитие концепции колец предполагает использование специального прозрачного синтетического геля, внедряемого в предварительно сформированный в тканях стромы канал. Проходя полимеризацию, гель в роговице превратится в пластиковый сегмент.
Результаты, полученные на ранних стадиях исследований клинической эффективности внутристромальных сегментов, в общем положительны, хотя процедура еще не вошла в повседневную практику глазной хирургии. После операции может потребоваться дополнительная коррекция зрения мягкими контактными линзами, как и после пересадки роговицы. Возможными осложнениями при имплантации сегментов являются случайное проникновение формируемого хирургом надреза в переднюю камеру глаза, послеоперационные инфекции роговицы, и перемещение сегментов внутри роговицы с последующим выходом наружу. Процедура дает надежду достичь коррекции при сложных формах болезни, но твердой гарантии улучшения зрения она не обеспечивает. В некоторых случаях, зрение после имплантации ухудшается.
Радиальная кератотомия[править | править код]
Радиальная кератотомия — операция рефракционной хирургии, при которой серия создаваемых хирургом на роговице расходящихся из центра надрезов изменяет ее форму. Этот ранний метод коррекции миопии потерял свою популярность после разработки лазерных методов хирургии, таких как LASIK. При кератоконусе LASIK противопоказан из-за риска повредить истонченную и ослабленную роговицу пациента при снятии с нее лоскута ткани.
Риск повреждения ослабленной роговицы при радиальной кератотомии обычно исключает возможность ее использования при кератоконусе. Однако, в одной из клиник Италии разработана процедура асимметричной радиальной кератотомии, при которой насечки наносятся только на один сектор глаза. Толщина роговицы перед операцией измеряется с помощью пахиметра, затем хирург делает надрезы на глубину 70 %-60 % от этой толщины. После операции возможны колебания остроты зрения и светобоязнь, как и при других формах рефракционной хирургии.
Родственные заболевания[править | править код]
Кератоглобус[править | править код]
Кератоглобус — очень редкое заболевание, предположительно имеющее генетическую связь с кератоконусом. При кератоглобусе, истончение роговицы по ее периферии приводит к ее глобусовидному выпячиванию.
Краевая дегенерация прозрачной зоны (синоним: Пеллюцидная краевая дегенерация)[править | править код]
Краевая дегенерация прозрачной зоны состоит в истончении узкой, 1-2 мм по ширине, полосы роговицы, обычно у нижнего ее края. В результате возникает неправильный астигматизм, который можно корригировать при помощи очков.
Задний кератоконус[править | править код]
Задний кератоконус представляет собой отдельное заболевание — непрогрессирующее истончение внутренней поверхности роговицы — не связанное с обычным кератоконусом. Оно встречается очень редко, обычно вызывается врожденным дефектом, и поражает, как правило, только один глаз.
Примечания[править | править код]
- ↑ Nottingham J. Practical observations on conical cornea: and on the short sight, and other defects of vision connected with it. London: J. Churchill, 1854.
- ↑ Bowman W, On conical cornea and its treatment by operation. Ophthalmic Hosp Rep and J R Lond Ophthalmic Hosp. 1859;9:157
- ↑ Horner JF, Zur Behandlung des Keratoconus. Klinische Monatsblätter für Augenheilkunde. 1869.
- ↑ Kalt E, reported by Panas P, translated by Pearson R. Kalt, keratoconus and the contact lens. (1888). Bull Aced Med, 19, 400 Optom Vis Sci; (1989) 66, 643 PMID 2677884
- ↑ Nordan LT. «Keratoconus: diagnosis and treatment.» Int Ophthalmol Clin. 1997 Winter;37(1):51-63. PMID 9101345
- ↑ Zadnik K (1997). The ocular examination : measurements and findings. Philadelphia: W.B. Saunders. ISBN 0721652093.
- ↑ Edrington TB, Zadnik K, Barr JT. «Keratoconus.» Optom Clin. 1995;4(3):65-73. PMID 7767020
- ↑ Maguire LJ, Bourne WM. Corneal topography of early keratoconus. Am J Ophthalmol. 1989 Aug 15;108(2):107-12. PMID 2757091
- ↑ Caroline P, Andre M, Kinoshita B, and Choo, J. Etiology, Diagnosis, and Management of Keratoconus: New Thoughts and New Understandings. Pacific University College of Optometry. Retrieved on 2006-03-26.
- ↑ Gupta D. Keratoconus: A clinical update (PDF).
- ↑ US National Eye Institute, Facts About The Cornea and Corneal Disease Keratoconus.
- ↑ Kennedy RH, Bourne WM, Dyer JA. A 48-year clinical and epidemiologic study of keratoconus. Am J Ophthalmol. 1986 Mar 15;101(3):267-73. PMID 3513592
Ссылки[править | править код]
- Сайт о кератоконусе на хостинге narod.ru
- http://www.kcglobal.org
- http://www.keratoconusinternational.com
- Тактика ведения больных при остром кератоконусе. А. Ю. Слонимский.
- http://www.keratoconus.ru
| Первоисточник этой статьи был признан «хорошей статьёй» русского раздела Википедии. |